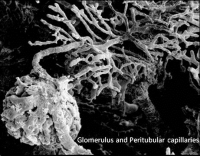
Glomerulotubular balanceは、GFR の増加/減少とともに近位尿細管での再吸収も増加/減少して、糸球体と尿細管での水分バランスを維持する、というその名の通りの概念です。糸球体でのろ過が増加するほどperitubular capillaryに行く血中の蛋白質が濃縮されますが、それによるcapillary oncotic pressureの上昇がglomerulotubular balanceの主な機序と考えられています。また、capillary oncotic pressureはGFRとrenal plasma flow (RPF)との比(GFR/RPF = filtration fraction)に依存していることが明らかかと思います。このfiltration fractionが上昇するほど尿細管での再吸収が増加します。
例えば、心不全では一般にfiltration fractionが上昇していることが知られています。Renal plasma flowは減少していても(ポンプ不全やカテコラミン上昇などから)、GFRは維持されるためです。塩分過多ではなおさらです。利尿剤を使ってもむくみが取れず、心不全がいっこうに改善しない例がありまずが、その理由のひとつがこのglomerulotubular balanceです。糸球体と近位尿細管の間を過多の水分がずっと再循環しているようなイメージです。
波戸 岳